Todos hemos tenido alguna vez una herida que ha acabado en cicatriz. De hecho, las cicatrices siempre nos traen recuerdos de momentos especiales. A veces nos llevan suavemente a nuestra niñez. Otras, son el resultado de procesos difíciles y dolorosos, que nos cuesta recordar. En cualquier caso, hay cicatrices que nos acompañan toda la vida.

Pero ¿cuál es el proceso de cicatrización? ¿Cuántas y qué sustancias intervienen en reparar una lesión de la piel? Vamos a verlo.
Proceso normal de formación de una cicatriz
Una cicatriz es el resultado final del proceso de curación de cualquier herida.
El proceso microscópico de formación de una cicatriz consta de 4 pasos: inflamación, proliferación, epitelización y remodelación.
Fase de inflamación
Después de la lesión inicial, los primeros en acudir a la zona afectada son las plaquetas y los coágulos de fibrina.
Las plaquetas, también conocidas como trombocitos, son pequeños fragmentos de células sanguíneas que juegan un papel importante en la coagulación de la sangre. Cuando se rompe uno de los vasos sanguíneos, comienza a sangrar. Las plaquetas se coagulan -agrupan- para tapar la lesión en el vaso sanguíneo y detener el sangrado.
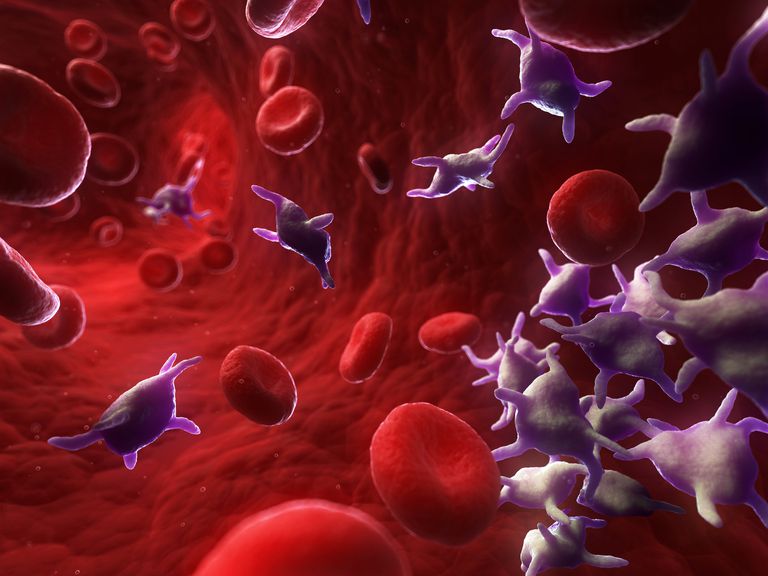
Las plaquetas son de las primeras en acudir cuando se produce la lesión
La fibrina es una proteína que desempeña un importante papel en el proceso de coagulación. Tiene la forma de un bastón con tres áreas globulares y la propiedad de agregarse con otras moléculas de fibrina formando un coágulo blando.
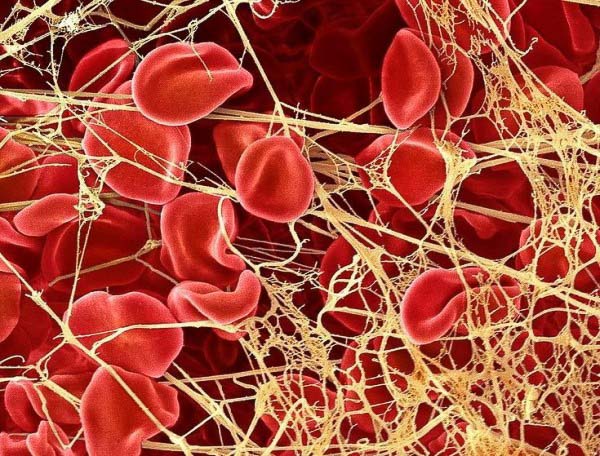
La fibrina es una proteína que, junto con las plaquetas, crea un tapón que detiene la salida de la sangre.
Todo ello inicia la fase de inflamación. Los nervios dañados también producen señales que aumentan la inflamación de la zona. Durante esta fase, los neutrófilos limpian la herida fagocitando la suciedad y las bacterias.
Células que se encargan de la limpieza de la herida
Los neutrófilos son un tipo de células blancas de la sangre que ayudan a reparar los tejidos dañados. El nivel de neutrófilos en sangre aumenta de forma natural cuando se produce una infección, herida u otro tipo de daño. Y disminuye en caso de infecciones graves, algunos tratamientos médicos o por razones genéticas. Ayudan a prevenir infecciones bloqueando y digiriendo partículas o microorganismos invasores.
A continuación, llegan los macrófagos, cuya misión es seguir fagocitando, también a los neutrófilos. Los macrófagos son células importantes del sistema inmunitario que se forman como respuesta a una infección o a la acumulación de células dañadas o muertas. Son células grandes especializadas en reconocer y destruir células objetivo.
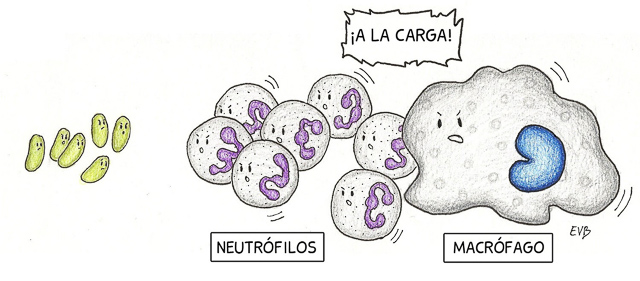
La inflamación de la herida tiene como objetivo limpiar la zona de bacterias y otras suciedades y preparar la zona de la herida para ser reparada. Después de unas 72 horas, el proceso inflamatorio cesa para dar comienzo el de proliferación.
Fase de proliferación
El objetivo de esta fase es construir un tejido granular para rellenar el defecto causado por la herida. Tiene lugar entre 2 y 10 días después de la lesión. Este tejido crece desde la base de la herida y tiene la capacidad de rellenarla sin importar su tamaño.
En esta fase, los agentes celulares principales son los fibroblastos, cuya función es producir colágeno para proporcionar integridad estructural al nuevo tejido y contraer la zona afectada para reducir su área. Son también responsables de la formación de la cicatriz.
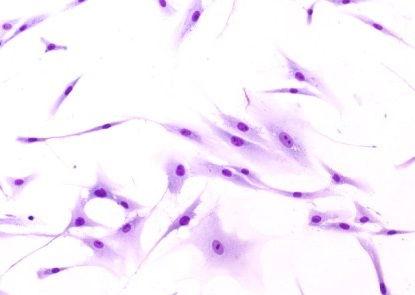
Una función de los fibroblastos es producir colágeno
El colágeno es la proteína más abundante del cuerpo humano. Forma los huesos, músculos, la piel y los tendones. Es la sustancia que mantiene unido al cuerpo. El colágeno forma una base para proporcionar fuerza y estructura.
Fase de epitelización
El proceso de epitelización de la herida comienza pocas horas después del daño y continua mientras duran los dos procesos anteriores. En esta fase, queratinocitos de alrededor de la lesión y de folículos pilosos locales migran hacia la superficie de la herida.
Los queratinocitos son las células predominantes de la epidermis, capa más superficial de la piel. Contienen una proteína muy dura que se llama queratina que estimula el crecimiento de células epiteliales en la piel. Es la principal proteína constitutiva de la capa exterior de la piel. Le proporciona resistencia, insolubilidad en agua y durabilidad.
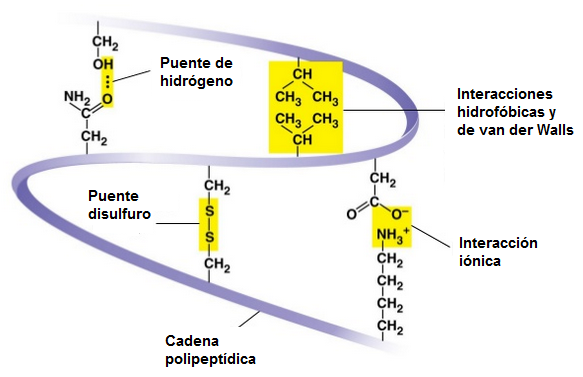
Las cadenas proteicas de la queratina están unidas entre sí por diferentes tipos de enlaces
Avanzan a través de la herida, dejando detrás una población de queratinocitos en proliferación, hasta el borde opuesto de la herida. Estos queratinocitos son también capaces de limpiar la herida fagocitando células muertas y otros restos.
Fase de remodelación
Después de 2-3 semanas de la lesión, el tejido dañado se ha reemplazado por un tejido granular y se ha recubierto de células epiteliales. Éstas son un tipo de células que recubren las superficies del cuerpo. Están en la piel, vasos sanguíneos, tracto urinario y los órganos.
El tejido donde estaba la herida consiste ahora en una masa amorfa de colágeno desorganizado y otras proteínas. No contiene apéndices dérmicos como folículos pilosos o glándulas sudoríparas.
La superficie de la herida se ha contraído. Muchos de los fibroblastos, macrófagos y otro tipo de células que entraron en el momento de reparar la herida, han salido.
Este es el momento en el que empieza la remodelación que puede durar varios meses e incluso 1 año.
Importancia de los tipos de colágeno
Durante este tiempo el colágeno tipo III, desorganizado e inmaduro, se va substituyendo por colágeno tipo I, organizado y maduro, y la orientación de sus fibrillas se va ordenando. Con todo ello, la tensión superficial de la cicatriz aumenta de un 20% a las 3 semanas a un 70-80% después de 6 semanas, pero nunca alcanza su valor inicial.
Ambos tipos de colágeno son proteínas. Difieren en el ensamblaje de las cadenas peptídicas, en la longitud de la hélice y en su terminación.
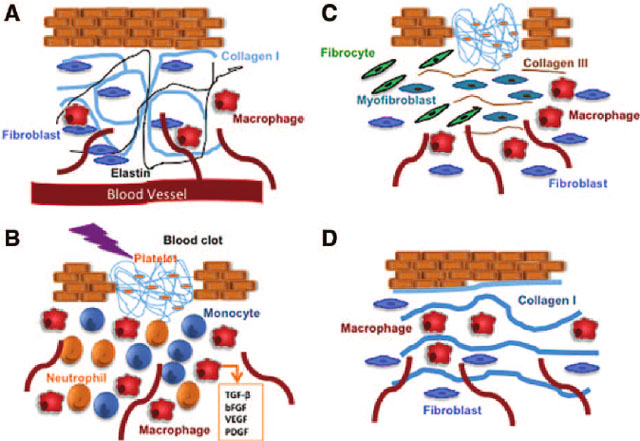
Resumen de las fases de cicatrización de una herida. A. Piel normal, con epidermis -capa superior- y dermis -capa inferior-. B. Piel lesionada, se forman coágulos para evitar la pérdida de sangre y cubrir la herida temporalmente. C. Fase de proliferación y epitelización, los macrófagos promueven la reconstrucción de la estructura del tejido induciendo a la formación de una matriz extracelular con colágeno III. D. Fase de remodelación, la última y la más larga donde la maduración del tejido conduce a la formación de una cicatriz. El colágeno tipo 3 es sustituido por el tipo 1, mucho más fuerte.
Con el tiempo, la cicatriz se vuelve más fina y firme, gracias a este reordenamiento de las fibras de colágeno. También se vuelve menos rojiza porque desaparecen los capilares que se habían formado inicialmente.
Características de la cicatriz madura
Una cicatriz cutánea madura está formada en un 50% por colágeno. Un 80-90% es del tipo I y el resto de tipo III.
En una piel normal el colágeno está dispuesto tejidos tipo cestas. En una piel con cicatriz, en cambio, está dispuesto en paquetes paralelos a la superficie de la piel.
Bibliografía
Cutaneous Scarring: Basic Science, Current Treatments, and Future Directions. https://www.ncbi.nlm.nih.gov/pubmed/29392092
Effect of polysaccharides from Opuntia ficus-indica (L.) cladodes on the healing of dermal wounds in the rat. https://www.ncbi.nlm.nih.gov/pubmed/16635743
